
Visiones desde los inicios
viernes, 30 de noviembre de 2012
martes, 27 de noviembre de 2012
Cuidados en los últimos momentos de la vida
A veces me pregunto cuáles son las cosas que se pueden mejorar a la hora de ofrecer cuidados a personas cuyo momento de la muerte cada vez está más cerca y es más evidente.
Bien, es cierto que realizamos las técnicas, realizamos higiene de boca y corporal, monitorizamos, administramos medicación y demás asuntos de gestión y cuidados que tenemos altamente incrustados en nuestras mentes y no olvidamos ni dejamos a un lado nunca, porque sería ilegal, entre otras cosas.
Pero, éticamente, cuando un enfermo está en esos momentos tan importantes, en esos últimos días u horas de vida, tenemos que pensar,¿ qué nos gustaría a nosotros tener, hacer, decir, en nuestros últimos momentos? ¿Qué importancia le damos al final de la vida? Obviamente, cada persona tiene un concepto de vida, unas ilusiones, unos valores, unos principios y unas creencias espirituales distintas, así como diferencias en la historia de la enfermedad,en el apoyo emocional, etc.
Pero, hay algo, que por nuestra cultura occidental, tenemos bastante claro: no queremos sufrir, queremos estar confortables, no queremos dolor, ni dejar pendiente cosas "en el tintero".
Bueno, personalmente, me gustaría que mis últimos momentos de mi vida fueran como un resumen de los mejores momentos de mi vida, una conclusión a mi existencia, y un final agradaable, como el de una película o un libro, ya que dicen que lo que más queda presente siempre es el principio y el final de una historia, de un texto, o de una frase.
No es tan difícil. Normalmente atribuimos la muerte a algo desagradable, a algo que evitamos a toda costa, a algo que nunca queremos que llegue, y tememos enfrentarnos por pavor a lo desconocido.
Eso es lo que nos pasa, generalmente por falta de formación y/o experiencia, entre otras cosas, o por nuestras creencias y valores, cuando vemos a un paciente en estas condiciones, a punto de morir; tendemos a la huida, por no saber si seremos capaces de responder a todas las preguntas que nos formule la familia, por temor al "a ver si le voy a tocar, y se va a poner peor" o al no saber cómo actuar frente a la demanda del paciente.
Es evidente que cada persona le atribuye un significado a la muerte, y no todo el mundo debe sentir ese sentimiento de miedo o de huida hacia ella; pero por lo general, cuando palpamos el sufrimiento del paciente y de los familiares, tendemos a huir de lo que nos causa negatividad, preoucapión o incertidumbre.
Hablo desde mi escasa experiencia, sin embargo, muchas veces, no basta con tener muchos años de experiencia, ni con haber estudiado mucho sobre ese tema, sino el estar abierto a todas las posibilidades, a observar detenidamente al enfermo, a ver qué le sucede, y no solo a fijarnos en parámetros y en monitores.
Una vez planteada mi visión acerca de este tema tan sumamente importante, me gustaría añadir cosas que he aprendido leyendo sobre los cuidados al final de la vida.
Deja de cobrar tanta importancia la protección de la piel para evitar la aparición de lesiones, los cambios posturales, las técnicas, la medicación IV que causa dolor al paciente, y todo aquello que podamos pensar que es una molestia para el mismo para dar paso al confort del mismo, a la decoración de la habitación con elementos agradables que causen vitalidad o positivismo en el paciente (fotos, carteles, dibujos...), a la entrada de luz, a la ventilación, a la higiene e hidratación de la boca y piel (gasas con manzanilla o agua en la boca), a la analgesia para evitar dolor, a la sedación si precisa, a la ampliación del horario de visita, a las charlas, al cariño, a estar disponible para ofrecerle al paciente y la familia toda la información en sus últimos momentos de vida.
Después de la evidencia de un texto sobre UCI, he podido verificar que los obstáculos para una buena atención al final de la vida son la demanda continua de información por parte de los familiares (lo cual, habría que ver el por qué de la demanda), el desacuerdo en las decisiones de qué hacer con el plan del enfermo, comportamientos que prolongan el sufrimiento del paciente, entre otros.
¿Qué podemos hacer?: formarnos, estudiar con detenimiento el caso del paciente, informar a la familia, consultar al médico dudas sobre el paciente, aprender de los errores y corregirlos, mostrar disponibilidad para la familia y el enfermo, y estudiar todas las posibilidades que tengamos para mejorar la calidad de nuestra asistencia.
Es verdad que, la mayoría de los pacientes no son conscientes plenamente de su alrededor cuando están con niveles de sedación altos para que no sufran, y a lo mejor no pueden tener todo aquello que desean en el momento de su muerte, pero es verdad, que muchas de las cosas que se deben hacer sí se pueden hacer.
Lo importante es tenerlo en cuenta, y estar con los ojos bien abiertos para enfrentarnos a las necesidades de la familia y paciente.
Creo que, a pesar de la teoría, todavía en la práctica se podrían mejorar muchas cosas, y estoy a tiempo para hacerlo. Son cosas pequeñas para nosotras, pero realmente grandes para el entorno del enfermo y familia.
Renea L. Beckstrand, RN, PhD, CCRN and
Karin T. Kirchhoff, RN, PhD.
Providing End-of-Life Care to Patients: Critical Care Nurses’ Perceived Obstacles and Supportive Behaviors.2005; 14(5): 395-403. [Internet PUB MED]. [Consultado 27 Nov 2012] Disponible en:
Bien, es cierto que realizamos las técnicas, realizamos higiene de boca y corporal, monitorizamos, administramos medicación y demás asuntos de gestión y cuidados que tenemos altamente incrustados en nuestras mentes y no olvidamos ni dejamos a un lado nunca, porque sería ilegal, entre otras cosas.
Pero, éticamente, cuando un enfermo está en esos momentos tan importantes, en esos últimos días u horas de vida, tenemos que pensar,¿ qué nos gustaría a nosotros tener, hacer, decir, en nuestros últimos momentos? ¿Qué importancia le damos al final de la vida? Obviamente, cada persona tiene un concepto de vida, unas ilusiones, unos valores, unos principios y unas creencias espirituales distintas, así como diferencias en la historia de la enfermedad,en el apoyo emocional, etc.
Pero, hay algo, que por nuestra cultura occidental, tenemos bastante claro: no queremos sufrir, queremos estar confortables, no queremos dolor, ni dejar pendiente cosas "en el tintero".
Bueno, personalmente, me gustaría que mis últimos momentos de mi vida fueran como un resumen de los mejores momentos de mi vida, una conclusión a mi existencia, y un final agradaable, como el de una película o un libro, ya que dicen que lo que más queda presente siempre es el principio y el final de una historia, de un texto, o de una frase.
No es tan difícil. Normalmente atribuimos la muerte a algo desagradable, a algo que evitamos a toda costa, a algo que nunca queremos que llegue, y tememos enfrentarnos por pavor a lo desconocido.
Eso es lo que nos pasa, generalmente por falta de formación y/o experiencia, entre otras cosas, o por nuestras creencias y valores, cuando vemos a un paciente en estas condiciones, a punto de morir; tendemos a la huida, por no saber si seremos capaces de responder a todas las preguntas que nos formule la familia, por temor al "a ver si le voy a tocar, y se va a poner peor" o al no saber cómo actuar frente a la demanda del paciente.
Es evidente que cada persona le atribuye un significado a la muerte, y no todo el mundo debe sentir ese sentimiento de miedo o de huida hacia ella; pero por lo general, cuando palpamos el sufrimiento del paciente y de los familiares, tendemos a huir de lo que nos causa negatividad, preoucapión o incertidumbre.
Hablo desde mi escasa experiencia, sin embargo, muchas veces, no basta con tener muchos años de experiencia, ni con haber estudiado mucho sobre ese tema, sino el estar abierto a todas las posibilidades, a observar detenidamente al enfermo, a ver qué le sucede, y no solo a fijarnos en parámetros y en monitores.
Una vez planteada mi visión acerca de este tema tan sumamente importante, me gustaría añadir cosas que he aprendido leyendo sobre los cuidados al final de la vida.
Deja de cobrar tanta importancia la protección de la piel para evitar la aparición de lesiones, los cambios posturales, las técnicas, la medicación IV que causa dolor al paciente, y todo aquello que podamos pensar que es una molestia para el mismo para dar paso al confort del mismo, a la decoración de la habitación con elementos agradables que causen vitalidad o positivismo en el paciente (fotos, carteles, dibujos...), a la entrada de luz, a la ventilación, a la higiene e hidratación de la boca y piel (gasas con manzanilla o agua en la boca), a la analgesia para evitar dolor, a la sedación si precisa, a la ampliación del horario de visita, a las charlas, al cariño, a estar disponible para ofrecerle al paciente y la familia toda la información en sus últimos momentos de vida.
Después de la evidencia de un texto sobre UCI, he podido verificar que los obstáculos para una buena atención al final de la vida son la demanda continua de información por parte de los familiares (lo cual, habría que ver el por qué de la demanda), el desacuerdo en las decisiones de qué hacer con el plan del enfermo, comportamientos que prolongan el sufrimiento del paciente, entre otros.
¿Qué podemos hacer?: formarnos, estudiar con detenimiento el caso del paciente, informar a la familia, consultar al médico dudas sobre el paciente, aprender de los errores y corregirlos, mostrar disponibilidad para la familia y el enfermo, y estudiar todas las posibilidades que tengamos para mejorar la calidad de nuestra asistencia.
Es verdad que, la mayoría de los pacientes no son conscientes plenamente de su alrededor cuando están con niveles de sedación altos para que no sufran, y a lo mejor no pueden tener todo aquello que desean en el momento de su muerte, pero es verdad, que muchas de las cosas que se deben hacer sí se pueden hacer.
Lo importante es tenerlo en cuenta, y estar con los ojos bien abiertos para enfrentarnos a las necesidades de la familia y paciente.
Creo que, a pesar de la teoría, todavía en la práctica se podrían mejorar muchas cosas, y estoy a tiempo para hacerlo. Son cosas pequeñas para nosotras, pero realmente grandes para el entorno del enfermo y familia.
http://ajcc.aacnjournals.org/content/14/5/395.long
martes, 20 de noviembre de 2012
Necesidades de la familia del paciente crítico
El ingreso en la Unidad de Cuidados Intensivos (UCI) supone un estrés para el paciente y sus familiares, que está originado no sólo por la gravedad del paciente, sino también por las dificultades en la comunicación que existen con éste y la familia1. Debido a la inestabilidad del paciente el profesional se centra más en la observación y monitorización estrecha del mismo, de forma que, aunque considera que es necesario tener en cuenta los requerimientos de la familia, la realidad es que pasan a un segundo plano, como muestra un estudio que objetiva que sólo la mitad de los familiares de los pacientes de UCI entienden lo que el médico les dice acerca del pronóstico, diagnóstico o el tratamiento del paciente.
En cuanto a la hora de visita, creo que es la adecuada, aunque podría valorarse la ampliación de visita, por ejemplo una vez más por la mañana. En cuanto al número de familiares por paciente, pienso que se adecúa a las necesidades del paciente.
No obstante, la información por parte del personal de enfermería es escasa, desde mi punto de vista, debido a que el médico es quien informa a los familiares del paciente respecto al proceso patológico del mismo,y ese rol de información al paciente es cubierto por el personal médico.
Sin embargo, las dudas de los familiares que presentan al personal de enfermería se resuelven con éxito, mostrando una comprensión por parte de los mismos una vez explicada la duda.
Podríamos seguir investigando y averiguar en qué aspectos podemos mejorar.
Desde mi punto de vista se podría mejorar en los siguientes aspectos:
-Ampliación del horario de visita de los familiares.
-Mantenimiento del número de familiares por paciente.
-Disminución del ruido cuando haya masificación de profesionales.
-Aumento de la intimidad del paciente.
-Aumento de la información por parte del personal de enfermería previa realización de procedimientos y explicación del objetivo de los mismos.
-Valoración de las necesidades psicosociales del paciente.
-Valoración del nivel emocional y detección previa de síntomas y signos de ansiedad del paciente y establecimiento de objetivos a corto plazo.
-Aumentar el fomento de la autonomía del paciente.
-Aumentar la escucha activa y fomentar la exposición de las preocupaciones del mismo.
L Santana Cabrera , M Sánchez Palacios , E Hernández Medina , M García Martul , P Eugenio os Ronaina , Á Villanueva Ortiz .Necesidades de los familiares de pacientes de Cuidados Intensivos:percepción de los familiares y del profesional
Encontré un estudio prospectivo, descriptivo, realizado desde octubre a diciembre de 2005, y llevado a cabo en la UCI polivalente del Hospital Universitario Insular de Gran Canaria, con un ratio paciente/enfermería 2/1, una sala de espera amplia, aunque se encuentra algo alejada de la entrada a la Unidad. La información se realiza una vez al día, a pie de cama por cada médico responsable, salvo circunstancias concretas. En relación con la organización de las visitas, en nuestra Unidad se organiza en dos períodos diarios de una hora cada uno, de 13:00 a 14:00 horas y de 18:00 a 19:00 horas, entrando todos los familiares que lo deseen, pero siempre que no haya más de dos con el paciente; a su ingreso el médico y la enfermera, aparte de informar a los familiares del estado del paciente, informan de la organización de visitas y entregan un folleto informativo sobre las normas de funcionamiento y las técnicas que se pueden llevar a cabo.
El estudio incluía a familiares de pacientes adultos ingresados, cuya estancia en la Unidad fue superior a 24 horas, y que fueron dados de alta a planta de hospitalización y a profesionales médicos y de enfermería que trabajaban en la UCI durante dicho período; se excluyeron pacientes que no hablasen castellano y los que fallecieron. Se utilizó una encuesta diseñada y publicada por Pérez Cárdenas M, et al8 ,que se realizó de manera personal, al familiar directo más cercano del paciente, por un profesional no informador, en nuestro caso un médico residente, una vez que el paciente se encontraba en planta durante, al menos, 24 horas. Se utilizó la misma encuesta, modificada para el profesional utilizando una muestra aleatoria, con el fin de que respondiese sobre la percepción que ellos creían que tenía el familiar de forma genérica, no en relación con un determinado paciente. Se recogieron variables demográficas del paciente, del familiar y del profesional entrevistado, y se les preguntó sobre diferentes condiciones medioambientales, de la relación y la calidad de la información con el profesional médico y de enfermería y, por último, fueron encuestados acerca de la organización en la Unidad sobre las visitas. El análisis estadístico se efectuó mediante el paquete estadístico SPSS 10.0, los datos fueron presentados como medias ± desviación estándar. Se usaron las pruebas de la «t» Student y Chi-cuadrado para comparar variables continuas y categóricas respectivamente.
Resultados
Se incluyó en el estudio a 52 pacientes durante un período de tres meses. Se realizaron 52 entrevistas a familiares directos de los pacientes y a 69 profesionales sanitarios de la UCI que los cuidaron, de los cuales 58 eran enfermeras/os y 11 médicos; ningún familiar ni profesional rechazó el ser entrevistado. Destacando que el sexo predominante de los pacientes es el masculino y el de los familiares entrevistados el femenino, ya que la mayor parte eran parejas o hijas.
Analizando los resultados del primer bloque de estudio sobre las condiciones medioambientales, al 94% de los familiares les resultó fácil localizar la UCI el primer día del ingreso de su familiar, sin embargo el 56,5% de los profesionales creía que la UCI es difícil de localizar (p < 0,001). La sala de espera resulta adecuada para un 80% de los familiares entrevistados, a diferencia del profesional, ya que el 65% la considera poco o nada adecuada (p < 0,001). El lugar donde se realizó la información médica a los familiares les pareció, en un 94%, muy acogedor, mientras que para el profesional resulta en un 65% poco o nada acogedor (p < 0,001). En relación con la impresión de la habitación en cuanto a la limpieza, el orden, los medios de que dispone y el mobiliario para el familiar fue muy positiva, con diferencias estadísticamente significativas con la impresión que se desprende de los profesionales entrevistados. Se valoraron también diferentes aspectos ambientales de nuestra Unidad como el ruido, la iluminación, la comodidad en la cama y la intimidad, puntuándolos con una escala del 0 a 10, encontrando que los familiares tenían en todos estos aspectos un alto grado de satisfacción, así todos asignaron al nivel de iluminación y la comodidad la puntuación de máxima confortabilidad; esto contrasta con la respuesta del profesional que, aunque piensa que la Unidad tiene una buena iluminación, el nivel de ruidos, la comodidad del paciente y la intimidad son aspectos puntuados con una escala baja.
Los datos referentes a la relación con el profesional médico indicaron que el 71% de los familiares conocían el nombre del médico que les atendía, frente a un 64% de los profesionales entrevistados que pensaban lo mismo que el familiar, no existiendo diferencias significativas entre ambos grupos. Tampoco existieron diferencias significativas en ambos grupos sobre la información recibida de la situación clínica de su familiar al ingreso, ya que el 100% de los familiares y el 93% de los profesionales contestó haber sido informado. El 100% de los familiares afirmó haber comprendido la información que recibieron al ingreso, aunque el 54% de los profesionales creían que no (p < 0,001). Respecto de la información que recibían diariamente, el 100% de los familiares la consideró clara, mientras que sólo era clara para el 54% del grupo de los profesionales (p < 0,01). Referían haber sido siempre informados previamente de cualquier exploración realizada, tanto dentro como fuera de la UCI, aunque cerca de un 40% de los profesionales opinaba que esto no era así (p < 0,001). Los familiares consideraron adecuada la hora de información implantada en nuestra Unidad, estando en desacuerdo con este horario el 20% de los profesionales (p = 0,02). La puntualidad a la hora de la información también se cumplía para casi la totalidad de los familiares encuestados, en contraste con la opinión del profesional para el que en un 42% no existía la puntualidad (p < 0,001).
En relación al tercer bloque, sobre la relación con el profesional de enfermería, el 71% de los familiares no conocía casi nunca el nombre del enfermero/a que atendió a su familiar, mientras que sólo ocurría este hecho para un 27,5% de los profesionales (p < 0,001). Pero a pesar de que sólo un pequeño porcentaje conocía el nombre del enfermero/a, el 94% de los familiares consideró que la relación con el personal de enfermería había sido fluida, mientras que el profesional opinaba que sólo era fluida en un 33% (p < 0,001). Respecto a si los familiares se habían sentido informados acerca del proceso de cuidados habituales que se realizaba al paciente por parte del personal de enfermería en relación con la higiene, el grado de comunicación que podían establecer con el enfermo, la nutrición que recibía, el estado de ánimo del paciente y la posibilidad de disponer de ayuda espiritual se puede apreciar que alrededor del 90% de los familiares se encontraban satisfechos en estos aspectos, a diferencia de la apreciación del profesional, de forma estadísticamente significativa, en cada uno de dichos aspectos (p < 0,001). El 83% de los familiares expresaron que no son informados del aparataje que es utilizado, mientras que el 87% de los profesionales contestó que el personal de enfermería sí les informaba. El 90% de los familiares creían haber recibido ayuda por parte del personal de enfermería para facilitarle la comunicación con su familiar; sin embargo, el 26% de los profesionales creía que no les ayudaban (p = 0,04).
Respecto a los datos estudiados en el cuarto bloque en relación con las visitas, el tiempo le parecía inadecuado al 17% de los familiares y al 19% del profesional entrevistado (p = 0,9); el 35% de los familiares y el 30% de los profesionales no lo consideraba suficiente, y les gustaría que lo incrementaran. Con respecto al número ilimitado de familiares que pueden entran en la UCI durante las visitas, el 77% de los familiares y el 84% de los profesionales entrevistados estaban satisfechos, sin existir diferencias significativas en ambos grupos (p = 0,4). El 75% de los familiares y el 85% del personal entrevistado expresó que el familiar estaría más cómodo si se pudiera sentar para permanecer con su familiar durante la visita; tampoco encontramos diferencias estadísticamente significativas en ambos grupos a este respecto (p = 0,2).
Discusión
La mayoría de los familiares entrevistados estaban muy satisfechos con las condiciones medioambientales de las que estuvo rodeado su pariente. Este fue un aspecto que valoraron negativamente los familiares de pacientes del grupo de Pérez Cárdenas et al8, motivados por la antigüedad en las instalaciones, lo que disminuye la calidad percibida por el usuario. Sin embargo, en nuestro estudio, a pesar de ser una UCI moderna, los profesionales han sido más exigentes a la hora de la valoración de estos aspectos, lo que se puede ver reflejado en que hasta un 11% afirmó que el mobiliario se encontraba deteriorado. Esta rotunda satisfacción de los familiares, que contrasta con la apreciación del personal, puede estar influida por ser el primer ingreso en una Unidad de Medicina Intensiva y el hecho de que antes de las visitas se arreglen los boxes y las camas. Sin embargo, detectamos que casi un 20% de los familiares no encontraban acogedora la sala de espera, probablemente porque se encuentre alejada de la entrada de la Unidad y esto pueda provocar cierto sentimiento de inseguridad.
Respecto a la relación y la calidad de la información con el personal médico y de enfermería, el profesional entrevistado coincidía con los familiares en que conocían el nombre del médico que atiende a su familiar, y no así el de enfermería, que sólo lo conocían algunas veces o casi nunca. Esto no es impedimento para que la valoración por parte del familiar de su relación con enfermería fuera fluida, sin embargo un porcentaje importante del personal, el 66%, pensaba que era poco fluida o inexistente. La información diaria que se ofrece a pie de cama, a pesar de ser muy bien valorada por el familiar que la recibía, el profesional la valoró de forma negativa, de hecho un 65% pensaba que esta forma de informar era poco o nada «acogedora». También ambos grupos coincidieron en que los familiares fueron informados de la situación clínica de su familiar al ingreso; aunque aproximadamente la mitad de los profesionales entrevistados creían que los familiares no comprendían esta información. La comunicación con los familiares de los pacientes críticos debería ser evaluada con regularidad con la intención de mejorarla en lo posible, ya que es muy importante para que en un momento dado se puedan tomar decisiones en conjunto en relación con el tratamiento a llevar a cabo9; todo ello evitaría en cierta medida los síntomas de estrés postraumático que desarrollan muchos de los familiares de los pacientes críticos10,11. La información es una de las necesidades más valoradas por los familiares de pacientes de la UCI, en este sentido, una de las estrategias que se han demostrado efectivas es la entrega a los familiares de un folleto informativo en el momento del ingreso, que reduce el porcentaje de éstos que tuvieron una mala comprensión de la información de un 40% a un 11%, lo que se asociaba con una mayor satisfacción12. Hay que subrayar que en una población determinada española sólo el 27% de los ciudadanos conoce qué es una UCI, sólo el 25% sabe qué tipo de pacientes atiende y sólo la mitad reconoce a los médicos de esta Unidad como especialistas en el tratamiento de estos pacientes13, por todo ello hay que hacer más hincapié a la hora de explicar a los familiares lo que es el ámbito de la UCI.
Con relación a la organización de las visitas, ambos grupos consideraron que el horario es adecuado, que es suficiente, y están satisfechos de que puedan visitar a su familiar un número de parientes ilimitado. De todas formas encontramos un porcentaje de familiares que pedía más tiempo de permanencia con su ser querido, lo cual se puede considerar en determinados pacientes donde la carga de enfermería no sea excesiva y que el paciente se beneficie de esta estrategia. En líneas generales son las enfermeras quienes modifican la pauta de visitas establecida, tanto flexibilizándola como restringiéndola, y en algunos trabajos se ha demostrado que muchas de ellas piensan que la visita abierta beneficia a los familiares14, aunque otros autores manifiestan que la visita abierta puede ser una fuente de estrés para la enfermera, resultándole agotadora psicológicamente15.
Para valorar la posible influencia en los resultados que podía tener el hecho de que en el grupo de profesionales entrevistados existiese una mayoría de enfermeros/ as frente a los médicos, se estudiaron las dos poblaciones de manera independiente y no encontramos diferencias significativas en las respuestas, excepto en la valoración del nivel de ruidos, que era peor valorada por el grupo de los médicos (p < 0,01).
Una de las limitaciones del estudio es el hecho de no haber incluido, entre los familiares entrevistados, a los de los pacientes que fallecieron en la Unidad, aunque hay autores como Myhren6 que han demostrado que el nivel de satisfacción de los familiares de pacientes fallecidos en relación con los que sobreviven es similar.
La infraestimación de la satisfacción del familiar por parte del profesional, si se suma a una sobreestimación de su propio distrés por la sobrecarga de trabajo, podría resultar en un incremento en los síntomas de burnout.
El uso de los indicadores de calidad que valoren la satisfacción de los pacientes y familiares es una herramienta básica en la mejora de la calidad asistencial, estos indicadores no deben ser interpretados como herramientas de control de nuestro trabajo, sino como un sistema de autoevaluación que nos permita analizar y cuantificar cómo hacemos nuestra asistencia y los aspectos a mejorar.
Declaración de conflicto de intereses
Los autores han declarado no tener ningún conflicto de intereses.
MIS CONCLUSIONES:
Leyendo el artículo, he reflexionado sobre aspectos que anteriormente no me había planteado sobre mi unidad, como puede ser la iluminación o el ruido.
Creo que la unidad en la que estoy haciendo prácticas tiene buen nivel de iluminación y los niveles de ruido no son excesivamente altos, excepto en determinadas ocasiones cuando se masifica la unidad y los profesionales charlamos, por lo que deberíamos tenerlo en cuenta para la confortabilidad del pacienteEn cuanto a la hora de visita, creo que es la adecuada, aunque podría valorarse la ampliación de visita, por ejemplo una vez más por la mañana. En cuanto al número de familiares por paciente, pienso que se adecúa a las necesidades del paciente.
No obstante, la información por parte del personal de enfermería es escasa, desde mi punto de vista, debido a que el médico es quien informa a los familiares del paciente respecto al proceso patológico del mismo,y ese rol de información al paciente es cubierto por el personal médico.
Sin embargo, las dudas de los familiares que presentan al personal de enfermería se resuelven con éxito, mostrando una comprensión por parte de los mismos una vez explicada la duda.
Podríamos seguir investigando y averiguar en qué aspectos podemos mejorar.
Desde mi punto de vista se podría mejorar en los siguientes aspectos:
-Ampliación del horario de visita de los familiares.
-Mantenimiento del número de familiares por paciente.
-Disminución del ruido cuando haya masificación de profesionales.
-Aumento de la intimidad del paciente.
-Aumento de la información por parte del personal de enfermería previa realización de procedimientos y explicación del objetivo de los mismos.
-Valoración de las necesidades psicosociales del paciente.
-Valoración del nivel emocional y detección previa de síntomas y signos de ansiedad del paciente y establecimiento de objetivos a corto plazo.
-Aumentar el fomento de la autonomía del paciente.
-Aumentar la escucha activa y fomentar la exposición de las preocupaciones del mismo.
BIBLIOGRAFÍA
L Santana Cabrera , M Sánchez Palacios , E Hernández Medina , M García Martul , P Eugenio os Ronaina , Á Villanueva Ortiz .Necesidades de los familiares de pacientes de Cuidados Intensivos:percepción de los familiares y del profesional
Needs of the family of intensive care patients: perception of the family and the professional.2007;(31):6. Madrid.[Internet].
[Consultado 18 nov. 2012].
domingo, 18 de noviembre de 2012
Sistema PICCO. Monitorización cardiaca.
La termodilución, a través del catéter de arteria pulmonar o termodilución pulmonar (TDP), constituye desde su introducción en la clínica, el sistema de monitorización del gasto cardiaco (GC) más ampliamente aceptado y utilizado.
En pacientes con vía venosa central y catéter arterial de termodilución, la técnica de Termodilución transpulmonar permite la evaluación de varios parámetros hemodinámicos y respiratorios. Actualmente la TDTP se encuentra disponible en el monitor PiCCO plus.
La TDTP se inicia con un bolo de suero salino frío (< 8ºC) a través de un sensor de temperatura e inyección situado en una vía central. No obstante, Faybik et al. han demostrado que la termodilución también puede realizarse con suero salino a temperatura ambiente (< 24ºC)
El catéter de termodilución permite medir los cambios de temperatura con respecto al tiempo, siendo habitualmente insertado en la arteria femoral, aunque recientemente han sido validados los catéteres radiales largos, quedando el sensor de temperatura a nivel de la arteria axilar.
El sistema Picco® obtiene datos de manera continua (onda de pulso) y puntual (termodilución) proporcionándonos valores de precarga, función de los órganos pulmón y corazón, flujo y oxigenación.
A diferencia del Catéter de Arteria Pulmonar (CAP) éste sistema no precisa que atraviese el hemicorazón derecho y se aloje en arteria pulmonar, con el riesgo que conlleva, sino que realiza sus mediciones a través de una arteria alojada en lechos centrales y un catéter venoso central (yugular o subclavia preferiblemente)
Por tanto la gran variedad de datos obtenidos la hacen un sistema de medición potente, aportando datos anteriormente no aportados por otros sistemas de medición como son ELW o ELWI (agua extravascular pulmonar y su indexado, es decir agua de intersticio, intracelular e intraalveolar), permitiéndonos medir los datos de edema agudo de pulmón a pie de cama, y sin necesidad de radiografía eliminando al mismo tiempo errores de interpretación y técnica de realización. De igual manera novedosa mide el PVPI (índice de permeabilidad vascular pulmonar) que refleja si la causa del aumento del ELW es debido a exceso de volumen (aumento de presión hidrostática) o aumento de permeabilidad de los vasos pulmonares (Shock séptico, SRIS, Neumonía grave, etc…) con el consiguiente paso de agua a espacio extravascular
Otro dato de gran importancia obtenido por este sistema es conocer si el paciente es precarga dependiente o no, es decir si necesita que aumentemos su volumen y hasta cuánto podemos administrar para optimizar el gasto cardiaco (curva de Frank-Starling), evitando los excesos de volumen tan perjudicial para pacientes críticos.
Obtenemos gracias a estas medidas dos tipo de datos: continuos, los obtenidos por análisis de onda de pulso y puntuales, obtenidos por TD:
1-Por Termodilución:
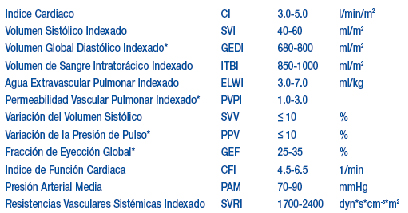
CO (CI): Gasto cardiaco y su valor indexado. Medido en l/min; l/min/m2
GEDV (GEDI): Volumen global de las 4 cámaras al final de diástole. Medido en ml; ml/ m2
EVLW (ELWI): Agua pulmonar extravascular medida en ml y nos da una cuantificación de cantidad de edema pulmonar existente al segundo y a pie de cama
GEF: Fracción de eyección global, medida en %. Puede ser usada para detectar insuficiencia miocárdica
PVPI: Índice de permeabilidad pulmonar %. Éste parámetro nos mide si el edema es provocado por aumento de presión hidrostática intravascular, es decir, exceso de volumen o por aumento de la permeabilidad de la membrana
ITBV (ITBI): Volumen de sangre intratorácica (cardiaco y pulmonar), medido en ml o ml /m2es, que es el mejor valor de precarga, mejor que la PVC y mejor que la PCP (presión capilar pulmonar), ya que apenas una variación de 2,8-3,8 ml, implica un descenso de 1ml/kg
2-Por Análisis Continuo de Contorno de Onda de Pulso:
PCCO (PCCI); l/min. (l/min/m2): Gasto cardiaco continuo
SVR (SVRI); dyn•s•cm-5 (dyn•s•cm-5•m2): Resistencia Vascular Sistémica. Útil para conocer requerimientos de aminas o si las hubiera de optar por otras opciones como hemofiltración
VVS %: Variación del volumen latido y VPP %: Variación de la presión del pulso ambas útiles para conocer si nuestro paciente es precarga dependiente o no
VS (VSI); ml (ml/ m2): Volumen Latido
DPmx medido en mmHg/s: Índice de contractibilidad del v. izquierdo
PRESIÓN ARTERIAL sistólica, diastólica y media. Medido en mmHg
Ritmo cardiaco
3-Oxigenación
ScVO2: Medido en %saturación venosa central de O2
DO2 (DO2I): Medido en ml/min (ml/min/m2) Transporte de Oxigeno
VO2 (VO2I): Medido en ml/min (ml/min/m2) Consumo de oxigeno
Por consecuente y de diversa manera obtenemos datos de:
Flujo: CO (CI), PCCO (PCCI) y VS (VSI)
Precarga: GEDV (GEDI), ITBV (ITBI), VVS, VPP
Poscarga RVS (RVSI) y PAM
Contractibilidad: DPmax, GEF Y CIF (índice de función cardiaca medido en min-1)
Función órgano: Pulmonar: EVLW (ELWI), PVPI y cardiaco CPO (CPI): potencia cardiaca medido en w/m2
Oxigenación: ScVO2, DO2 (DO2I) y VO2 (VO2I)
Los valores estándares de cada uno de los parámetros pueden ser encontrados dentro de una de las pantalla de ayuda, accediendo al botón señalizado con una ?, y serían los siguientes:
CONCLUSIONES PERSONALES:
He elegido este tema, porque en el paciente crítico son parámetros que debemos valorar la enfermería, y es importante conocer los valores normales de los mismos para detectar precozmente cualquier complicación potencial y avisar con la mayor antelación.
Me pareció interesante buscar información sobre ello, porque estoy en una época de inicio y aprendizaje y me resulta curioso aprender el máximo de cosas. Como alumna, es un recuerdo teórico para mi futuro académico y profesional.
BIBLIOGRAFÍA:
G. Aguilar, F. J. Belda, A. Perel. PiCCO plus: monitorización cardiopulmonar mínimamente
invasiva Hospital Clínico Universitario. Servicio de Anerstesiología y Reanimación. Rev. Esp. Anestesiol. Reanim. 2008; 55: 90-100. Valencia.
Robles Carrión J., Pachón María E., Vega Vázquez F.J. Hemodinámica en UCI: Manejo del PICCO. REVISTA CIENTIFICA DE LA SOCIEDAD ESPAÑOLA DE ENFERMERIA DE URGENCIAS Y EMERGENCIAS. Nº11. 2010.
lunes, 12 de noviembre de 2012
Conceptos de monitorización cardiaca
Cuando entro en la unidad y veo muchas máquinas de monitorización, es difícil entender la situación clínica del paciente si se desconocen algunos de los parámetros básicos del mismo; por tanto he considerado importante, tener claros algunos conceptos mínimos básicos de monitorización cardiaca, como tema importante dentro del cuidado al paciente crítico.
Me he centrado en los siguientes conceptos: volumen sistólico,GC, PRECARGA, POSTCARGA, Fisiología de la contracción cardiaca y dos tipos de monitorización del GC, para poder entender mejor qué es lo que pasa cuando vemos unos parámetros en una máquina, qué indican, qué valores son los normales.
Volumen sistólico
Depende de:
Volumen sangre venosa (A.D.):
posición ejercicio
Capacidad de distensión
ventricular
Contractilidad ventricular
Resistencia arterial
Gasto cardíaco
Se denomina gasto cardíaco (GC) a la cantidad de sangre que expulsa el corazón en un minuto. Podemos expresarlo como:
GC = volumen sistólico(VS) × frecuencia cardíaca (FC)
Académicamente hablando, podemos situar los valores de normalidad del gasto cardíaco en el adulto sano en torno a 4-6,5 l/min (2,5 l/min por m2 de superficie corporal sería el índice cardíaco), en reposo.
Si aumenta el retorno venoso, aumenta el GC. El retorno venoso aumenta por:
Si aumenta el retorno venoso, aumenta el GC. El retorno venoso aumenta por:
↑Tono venoso mediado por simpático
Acción “masaje” de los músculos
Presión auricular negativa por hiperventilación.
Consecuencias del aumento del retorno venoso:
↑ distensión A.D. →↑ frecuencia de descarga
sino-auricular→ ↑ F.C
↑ volumen llenado ventricular:
↑ fuerza contracción
Los determinantes del gasto cardíaco son el volumen sistólico y la frecuencia cardíaca. A su vez, el volumen sistólico va a depender de:
Precarga
Es la tensión en la pared ventricular al final de la diástole.
La distensión de la fibra muscular dependiente del volumen de fin de diástole, afecta la función
ventricular por medio del mecanismo de Frank-Starling.
Es la tensión en la pared ventricular al final de la diástole.
La distensión de la fibra muscular dependiente del volumen de fin de diástole, afecta la función
ventricular por medio del mecanismo de Frank-Starling.
Está determinada por la longitud de la fibra cardíaca antes de su contracción.
mayor va a ser la fuerza de contracción. Según la ley de Frank-Starling existe una relación directa entre el grado de elongación de la fibra en diástole y el posterior acortamiento de la fibra miocárdica en sístole.
Esto significa que entre mayor sea la elongación de la fibra miocárdica al final de la diástole,
mayor va a ser la fuerza de contracción. Según la ley de Frank-Starling existe una relación directa entre el grado de elongación de la fibra en diástole y el posterior acortamiento de la fibra miocárdica en sístole.
Se podría utilizar la presión ventricular izquierda como medida de precarga, siempre y cuando la relación entre presión y volumen ventricular fuese constante.
Las fibras miocárdicas, al estirarse, aumentan su afinidad por el Ca++ y, consiguientemente, la contractilidad miocárdica, pero llega un punto en que el corazón no puede distenderse más, debido a limitaciones anatómicas y estructurales, lo que ocasiona una pérdida de contractilidad y, por lo tanto, un descenso en el gasto cardíaco.
La relación entre retorno venoso y función cardíaca va a determinar los valores de la presión venosa y el gasto cardíaco del momento. Un aumento en el retorno venoso producirá un aumento del gasto cardíaco en un corazón sano y la presión venosa se mantendrá en límites normales. Por contra, en una situación de fallo cardíaco, el corazón no podrá asumir todo el contenido sanguíneo que le llega, lo que producirá un aumento de la presión de aurícula derecha (presión venosa central) y una disminución del retorno venoso, disminuyéndose el GC.
Poscarga
Supone la resistencia al vaciado del corazón. En un corazón sano, la poscarga equivale a la tensión de la pared ventricular en sístole, siendo esta tensión la presión que debe superar el ventrículo para contraerse. El gasto cardíaco tiene una relación inversa con la poscarga.
Los principales determinantes de la presión ventricular durante la sístole son la fuerza de contracción ventricular, la distensibilidad de las paredes de la aorta y la resistencia vascular sistémica.
Este determinante incluye a todas las fuerzas que el se oponen a la eyección ventricular. En la
práctica se utiliza la RVS o la presión aórtica como principal determinante de la postcarga El ventrículo tiene mayor dificultad para contraerse si tiene que vencer una alta presión aórtica y viceversa.
Contractilidad cardíaca
Es la capacidad intrínseca del miocardio para bombear la sangre en condiciones de precarga y poscarga constantes. Está relacionada con la velocidad de acortamiento del músculo cardíaco que, a su vez, depende del contenido de Ca++ intracelular de los miocitos y determinadas proteínas musculares como la proteincinasa. La contractilidad miocárdica puede ser modulada por factores nerviosos y humorales.
Las herramientas utilizadas más frecuentemente para calcular el GC incluyen: termodilución y litiodilución transpulmonar, métodos que calculan el VS a partir del análisis de la morfología de la onda de presión arterial, y los menos invasivos, como los métodos que utilizan la técnica Doppler, o los que utilizan la biorreactancia torácica.
Métodos invasivos
Método de termodilución transcardíaca
Es la técnica utilizada para obtener el GC mediante el catéter de la arteria pulmonar.
Se inyecta un bolo de suero glucosado al 5% o salino a temperatura inferior a la de la sangre a través de la vía situEste método requiere un catéter venoso central convencional al cual se conecta externamente un sensor capaz de medir la temperatura de la solución inyectada y un catéter arterial femoral o axilar que, además de permitir la medición de la presión arterial, posee un sensor de temperatura en su extremo distal. La inyección venosa central de suero frío produce cambios de temperatura en la sangre, que son medidas por el termistor arterial, con lo que se obtiene el GC mediante una ecuación modificada de la de Stewart-Hamiltonada en aurícula derecha; el líquido se mezcla con la sangre produciendo un cambio de temperatura de la sangre que es detectado mediante un termistor situado en el extremo distal del catéter de flotación pulmonar en la arteria pulmonar. El termistor determina el cambio de temperatura y calcula electrónicamente el gasto cardíaco.
Métodos de termodilución transpulmonar
La termodilución transpulmonar (TDTP) es una variante del principio de termodilución utilizado por el catéter de la arteria pulmonar.
La técnica de obtención del gasto cardíaco (GC) mediante litiodilución transpulmonar (LDTP) fue descrita por Linton en 19937. Con una mínima inyección de cloruro de litio en cualquier vena se crea una concentración plasmática de este marcador que será medida mediante un sensor selectivo colocado en cualquier línea arterial. La curva de dilución leída ofrecerá, tras su análisis, valores hemodinámicos y será utilizada para la calibración de un sistema de monitorización continua del gasto cardíaco, latido a latido, basado en el análisis de la fuerza de pulso.
La elección del litio como indicador se basa en que este no se encuentra en el torrente sanguíneo (excepto en personas en tratamiento con sales de litio). Así, mínimas cantidades de litio (0,002 a 0,004 mmol/kg) crean una señal que es suficiente al no existir «ruido» de base. Con estas pequeñas cantidades de litio inyectadas en sangre no existe actividad terapéutica y tampoco existe riesgo tóxico. La rápida salida del compartimento central y la falta de alteraciones en la concentración a su paso por los vasos pulmonares completan el excelente perfil del litio como marcador. El sensor que recoge la señal es externo y se debe situar en la línea del catéter arterial, lo más cercano piosible a la conexión luer lock del catéter, mediante una llave de tres pasos. Mediante una bomba se impulsa la sangre a un flujo fijo de 4ml/min. La sangre con litio y sodio creará un voltaje determinado en el sensor.
CONCLUSIONES:
La monitorización cardiaca abarca muchos conceptos, pero me he centrado en los que creo que son más prácticos y sencillos, dado mi nivel de principianta en los cuidados intesivos, y he intentado reflejar de una manera teórico-práctica algunos conceptos claves para entender la monitorización cardiaca del paciente crítico, y así poder abarcar de una manera más exacta los cuidados al paciente crítico.
BIBLIOGRAFÍA
X. Garcíaa, L. Mateub, J. Maynarc, J. Mercadald, A. Ochagavíaa y A. Ferrandizb. Estimating cardiac output. Utility in the clinical practice. Available invasive and non-invasive monitoring. Med. Intensiva vol.35 no.9 Barcelona dic. 2011. [Internet]. [Consultado 12 Nov. 2012]. Disponible en;
http://scielo.isciii.es/scielo.php?pid=S0210-56912011000900004&script=sci_arttext&tlng=3Des
http://scielo.isciii.es/scielo.php?pid=S0210-56912011000900004&script=sci_arttext&tlng=3Des
miércoles, 7 de noviembre de 2012
Valoración circulatoria el paciente crítico
La evaluación médica, la considero importante también para enfermería, puesto que, al saber qué es lo que valoran ellos, podemos anticiparnos, dentro de nuestros conocimientos y facilitarles la actuación para que se instaure el tratamiento de forma más rápida y por tanto, más eficaz.
La valoración médica se basa en lo siguiente:
-Inspeccionar y auscultar ruidos cardíacos (Opino que esta parte de la exploración, la debe realizar un experto en auscultación cardiaca)
-Observar dilatación de venas, sobre todo cervicales, y evaluar pulsos periféricos, edemas y perfusión periférica
– Comprobar valores de presión arterial, frecuencia y ritmo cardíaco, débito urinario y otros valores como PVC, GC,PAP, PCP....
El catéter de arteria pulmonar (Swan-Ganz), nos permite valorar esos valores anteriormente citados.
El CAP proporciona datos tanto de la funcionalidad cardíaca (gasto cardíaco, precarga, postcarga),
como de la oxigenación tisular (aporte y consumo de oxígeno)
Una vez canalizado, el primer valor en aparecer será el de la de la presión venosa central: vena cava superior o auricula derecha (oscila entre 1 y 6 mmHg), se continua con la de ventriculo derecho tras atravesar la válvula tricúspide. En este momento pueden aparecer arritmias o trastornos de la conducción, normalmente transitorios, pero que obligan a disponer siempre de medicación antiarrítmica y que contraindican el CAP en pacientes con bloqueos avanzados si no se dispone de un electrocatéter. La curva de presión es pulsátil, la caída diastólica, es igual a la presión de aurícula derecha (de 1 a 6 mmHg) y el pico sistólico normal es de 15 a 30 mmHg.
• A los 40 cm aproximadamente el catéter atraviesa la válvula pulmonar y se introduce en la arteria
pulmonar: la presión diastólica aumenta bruscamente (hasta 6-12 mmHg), y el pico sistólico no
varía.
• Finalmente, si seguimos avanzando, se alcanzará la presión de enclavamiento capilar pulmonar
(PECP) o presión capilar pulmonar (PCP). La onda es de morfología similar la de la PVC, con
valores similares a los de la presión diastólica pulmonar (6-12 mmHg).
• Cuando aparece en el registro el trazado de la presión de enclavamiento debe detenerse la
progresión del catéter y deshinchar el balón, tras lo cual debe reaparecer la morfología de la
curva de presión de arteria pulmonar. Si no es así, debe retirarse el catéter (siempre con el
balón deshinchado) hasta que reaparezca.
-Gasto cardiaco:
Es el volumen de sangre impulsada por el V.I en un minuto. Los valores normales oscilan entre 4 y 8 l.p.m
Gracias a la introducción de un termistor (que registra los cambios de temperatura sanguínea) en el extremo distal del catéter es posible calcular el gasto cardíaco, aplicando el principio de
termodilución.Este principio se aplica al CAP de la siguiente manera: se inyecta un líquido (suero salino fisiológico o suero glucosado) con temperatura diferente a la de la sangre (enfriado con hielo o a temperatura
ambiente) a través de la luz proximal del catéter, en la aurícula derecha. Este líquido, al mezclarse con
la sangre, bajará la temperatura de ésta, y al llegar a la arteria pulmonar, el termistor registrará el
cambio de temperatura en función del tiempo. Esta información se procesa y se expresa en forma de
una curva que relaciona el cambio de temperatura en relación al tiempo. El GC se mide en decúbito supino, se introduce 10 ml de SSF al 0,9 o SG 5% ó 5 ml si se enfría la solución en hielo previamente hasta temperatura inferior a 5ºC, también a temperatura ambiente se puede inyectar, siempre que ésta sea menor a la de la sangre; excepto si se inyectan 5 ml, que siempre debe ser enfriada previamente. Si no se puede emplear la vía proximal, puede utilizarse otra vía del mismo catéter, o incluso la del catéter introductor
– ¿Presenta depleción o exceso de volumen intravascular?
– ¿Presnta cuadro de sepsis?
– ¿Presenta componente cardiogénico?
– ¿Hay algún fármaco o droga prescrito que pueda ser causante de las alteraciones de la tensión arterial?
– Puede existir insuficiencia suprarrenal
– Buscar activamente neumotórax, derrame pericárdico, taponamiento cardíaco, infección fúngica o intoxicación por drogas o fármacos
– Considerar la colocación de catéter de Swan-Ganz y lugar de inserción
– Tener presente los valores de coagulación
– Valorar la necesidad de monitorización de los efectos del tratamiento
– Considerar las dificultades en la interpretación del tratamiento (ventilación mecánica, insuficiencia valvular,
hipertensión pulmonar, etc.)
– Si se decide colocar un catéter de Swan-Ganz:
• Fijarlo bien
• Medir y anotar los resultados
• Nivelar el trasductor con la posición del paciente, eliminar las burbujas y comprobar las líneas de
perfusión y medida
• Tan pronto como sea posible o no aporte información valida, retirar el catéter
• Determinar SatO2 mixta a partir de sangre de arteria pulmonar y aurícula derecha
Valoración de enfermería:
Observar el estado general.
Observar el lecho ungueal y relleno capilar.
Valorar venas yugulares.
Auscultar latido apical
Realizar EKG en sus 12 derivaciones
Valorar color y temperatura de la piel
Valorar el estado cognitivo y neurológico del paciente mediante Escala Glasgow.
Medir FC y TA
Valorar dolor (Puede ser causa de HTA)
Valorar oxigenación en sangre (La hipoxemia puede causar HTA)
Valorar sobrecarga hídrica y distensión vesical (puede causar HTA)
Valorar micciones y aportes hídricos. (Para descartar hipovolemia cuando se produce hipoTA)
Vigilar sangrados (Cuando se produce hipoTA)
Objetivo de enfermería:
-Optimizar la oxigenación y ventilación.
-Equilibrar demanda y aporte de oxígeno al miocardio.
-Mejorar la perfusión tisular.
-Controlar la aparición de complicaciones potennciales.
-Proporcionar apoyo emocional.
Autocrítica personal
La valoración circulatoria es importante en enfermería porque va a ser un factor relevante de complicaciones cuya actuación deba ser inmediata. Ejemplo: IAM, Cardiopatía isquémica, etc. Y si no detectamos signos de complicaciones a tiempo, las consecuencias pueden ser nefastas.
La valoración circulatoria nos va a determinar el estado de salud general del paciente, esto es, una valoración integral.
Ejemplo práctico: El aumento de la TA, va a desencadenar un aumento de la Resistencia vascular periférica, disminuyendo el Gasto cardiaco del paciente, a su vez, disminuyendo la perfusión renal y produciendo una disminución del volumen de orina filtrado, con las consiguientes consecuencias. (Retención de orina puede causar infección, edemas, disminución del flujo sanguíneo y oxígeno al corazón y cerebro...).
En resumen, una valoración del sistma circulatorio nos va a determinar alteraciones a nivel respiratorio, renal....etcétera, por lo que hay que tener en mente una cadena de signos que van a ser un bucle, es decir, que va a afectar a todos los sistemas y aparatos.
BIBLIOGRAFIA
1. Practice guidelines for pulmonary artery catheterization. Anesthesiology, V99, nº4, Oct 2003:
988-1013.
2. El libro de la UCI. Paul L. Marino.2ª edición. 1998. Editorial Masson. Capítulos 2, 10, 11, 12, 13
y 22.
3. Guía del residente en la UCI. Avizanda Campos R., C. Leal Aguña R., Gómez A. Servicio de Medicina Intensiva Hospital Universitario Asociado General de Castelló. 2005. Editorial Edikamed. [Internet]. [Consultado 7 Nov. 2012]. Disponible en; http://ww2.castellon.san.gva.es/urgencias/phocadownload/guia_residentes_uci.pdf
lunes, 29 de octubre de 2012
CUIDADOS, CP Y ANTISÉPTICOS: PLEUREVAC Y CUIDADOS PSICOSOCIALES
Siguiendo las líneas de una de mis últimas entradas, y haciendo hicapié en lo que mi tutor me recomendó, he realizado una búsqueda más exhaustiva acerca del "Pleurevac".
Voy a nombrar una serie de COMPLICACIONES, derivadas del mismo, que son las siguientes:
- Fallo de la reexpansión y cronicidad: Nos ocurrirá en caso de reexpansión incompleta a pesar de la buena colocación y aspiración del tubo. En este caso se requiere toracotomía para valorar la decorticación.
-Edema de reexpansión o exvacuo: Si es necesario, se puede pinzar. No se recomienda drenar más de 300 de una vez o más de 500 en una hora.
-Coagulación o acodamiento del catéter: vigilarlo y ordeñarlo si precisa en dirección al aparato de drenaje.
-Prueba del clampaje: Cuando se quiere retirar el drenaje, es preciso clamparlo durante 24 horas. Antes de clampar hay quesvigilar que no haya fugas aéreas y que el pulmón esté bien expandido. Si durante el clampaje se producen complicaciones como disnea o enfisema subcutáneo, hay que desclampar y avisar al médico.
Salida accidental del drenaje: tapar el orificio de la pared torácica con un tapón de vaselina y aplicar un vendaje compresivo, es preferible no anudar el punto de cierre para permitir que salga aire en caso de que hubiera entrado. Después habría que tranquilizar al paciente, conectarle a Oxígenoterapia al 35% , avisar rápidamente al médico y solicitar radiografía urgente; Estas actividades se realizan simultáneamente.
- Fuga aérea persistente: Ocurre en aproximadamente un 4% de los drenajes. Generalmente si esta situación se prolonga más de 7-10 días habría que valorar cirugía, en caso de que se acompañe de reexpansión incompleta hay que valorar un segundo drenaje.
- Colocación incorrecta: Lo más frecuente es dejar algún orificio de drenaje fuera de la cavidad pleural en los tubos de pequeño calibre, provocando enfisema subcutáneo. Más infrecuente es colocarlo en los tejidos blandos de la cavidad torácica. En cualquiera de estas dos situaciones habría que recolocar el tubo.
- Enfisema: casi siempre ocurre por una colocación incorrecta del tubo o bien por obstrucción del sistema de aspiración.
- Hemorragia intrapleural: Suele ocurrir más en ancianos y se da por colocar el tubo justo por bajo de la costilla.
-Empiema: aunque se produce más en neumtórax secundarios a traumatismos o en casos de drenajes mantenidos durante tiempos prolongados.
-Neuralgia intercostal: Presenta dolor irradiado anteriormente, y en ocasiones se cronifica mucho después de la retirada del drenaje.
¿Cuál es mi función como enfermera?: Vigilar cada una de la posible aparición de las mismas, para poder actuar lo antes posible con la mayor eficacia.
Resulta relevante conocer los cuidados que precisa este paciente, y es un objetivo, una meta para mí, estar lo más formada posible para realizar unos cuidados con la mayor profesionalidad y evidencia cientifica posible.
Según la referencia, unos buenos cuidados de enfermería se basarían en los siguiente:
- Informar al paciente y tranquilizarlo, ya que dada la gravedad de estos cuadros, suele estar muy angustiado.
- Observar si hay signos y síntomas de neumotórax.
- Observar la posición del tubo mediante la realización de una radiografía de tórax.
- Asegurarse de que todas las conexiones de los tubos están firmemente fijadas.
- Fijar el tubo de tórax firmemente a la piel del paciente mediante esparadrapo, cerciorándose de que el tubo no presenta acodaduras.
- Proporcionar un tubo lo suficientemente largo como para permitir libertad de movimiento, si procede.
- Mantener el recipiente del drenaje por debajo del nivel del pecho.
- Vigilar que no haya fugas de aire en el sistema de drenaje, así como a nivel de agua en las cámaras, rellenarlas si fuera preciso (Protocolo de Toracocentesis).
- Mantener una intensidad de aspiración suave (en Pleurevac), que produzca un burbujeo continuo y lento, evitar burbujeo intenso que produzca perdidas de agua en el sistema de aspiración y descenso de sus niveles.
- Mantener la permeabilidad de los tubos de drenaje (ordeño manual o mecánico en dirección al sistema de aspiración).
- Observar si hay crepitación alrededor de la zona de inserción del tubo torácico
- Observar si hay signos de acumulación de líquido intrapleural.
- Observar y registrar el volumen, tono, color y consistencia del drenaje del pulmón.
- Ayudar al paciente a toser, respirar profundamente, y realizar ejercicios activos del hombro y brazo cercanos a la zona de punción.
- Hacer cura diaria de la zona de punción, vigilando la aparición de signos de infección, enfisema subcutáneo,….
- Utilizar vaselina para cambiar el vendaje si es preciso.
- Asegurarse de que el Pleurevac del tubo torácico se mantiene en una posición vertical ycambiar el Pleurevac cuando sea necesario (siempre que esté lleno, estropeado,…), previo correcto pinzamiento del tubo de tórax.Facilitar el drenaje mediante la colocación del paciente sobre el lado afecto. Colocar un rollo debajo de los tubos para protegerlos del peso del paciente.18. El drenaje pleural se puede retirar cuando:-El débito es menor de 200 cc en hemo y nuemotórax.-El débtio es menor de 50 cc en Empiemas.-En neumotórax vigilar que no haya burbujeo y que la radiografía muestra expansión pulmonar.-En presencia de osbtrucción.
Los antisépticos más utilizados pueden ser: soluciones yodadas, que pueden actuar en piel y mucosas, pero a altas dosis genera irritación de la piel, clorhexidina acuosa al 0,1 o 0,5 %, yodofósforos, fenoles, pero la más conveniente para lavados peritoneales o pleurales es la Solución acuosa clorhexidina 0.02%,
18.Vigilar signos y signos de ansiedad. Informar al paciente y familia. Para ello, vamos a plantearnos la siguiente situación:
Nuestro paciente se siente incómodo y presenta una situación de miedo frente a la inserción del drenaje, ya que descon(aoce sobnre el procedimiento, sobre el dolor de la técnica y sobre el por qué de su colocación.
Nosotros como enfermeros, debemos actuar frente a la reacción de defensa, (ansiedad) del paciente de la siguiente forma:
- Presentarse a sí mismo.
- Disponer una intimidad adecuada para el paciente/familia/seres queridos.
- Orientar al paciente/familia/seres queridos en el ambiente más próximo.
- Orientar al paciente/familia/seres queridos en las instalaciones del centro.
- Realizar la valoración psicosocial de ingreso.
- Realizar la valoración religiosa de ingreso, si procede.
- Proporcionar al paciente el Documento de Derechos del Paciente.
- Facilitar la información pertinente por escrito.
- Mantener la confidencialidad de los datos del paciente.
- Identificar al paciente con riesgo de reingreso.
- Establecer los diagnósticos de cuidados de enfermería.
- Comenzar la planificación del alta.
- Poner en práctica precauciones de seguridad, si es el caso.
- Etiquetar el gráfico del paciente, la puerta de la habitación y/o el cabecero de la cama, si procede.
- Establecer una relación terapéutica basada en la confianza y el respeto.
- Demostrar simpatía, calidez y autenticidad.
- Establecer la duración de las relaciones de asesoramiento.
- Marcar metas.
- Proporcionar información objetiva, según sea necesario y si procede.
- Favorecer la expresión de sentimientos.
- Ayudar al paciente a identificar el problema o la situación causante del trastorno.
- Practicar técnicas de reflexión y clarificación para facilitar la expresión de preocupaciones.
- Pedir al paciente/ser querido, que identifique lo que puede o no puede hacer sobre lo que le sucede.
- Ayudarle a que realice una lista de prioridades de todas las alternativas posibles al problema.
- Identificar cualquier diferencia entre el punto de vista del paciente y el del equipo de cuidadores acerca de la situación.
- Determinar cómo afecta al paciente el comportamiento de la familia.
- Expresar oralmente la discrepancia entre los sentimientos y conducta del enfermo.
- Utilizar herramientas de valoración (papel y lápiz, cinta de audio, cinta de vídeo o ejercicios interactivos con otras personas) para ayudar a que aumente la conciencia de sí mismo del paciente y el conocimiento de la situación por parte del asesor, si procede.
- Revelar aspectos seleccionados de las experiencias propias o de la personalidad para dar autenticidad y confianza, si resulta oportuno.
- Ayudar al paciente a que identifique sus puntos fuertes y reforzarlos.
- Favorecer el desarrollo de nuevas habilidades, si
7310 Cuidados de enfermería al ingresoDefinición: facilitar el ingreso del paciente en un centro sanitario.
Suscribirse a:
Entradas (Atom)